Differentialdiagnosen bei chronischem Durchfall
Entzündliche Darmerkrankungen (IBD)
Klinik
Ein Morbus Crohn oder eine Colitis ulcerosa ist primär dann zu vermuten, wenn über eine Dauer von mehr als 4 Wochen täglich mehr als zwei weiche oder wässrige Stuhlentleerungen stattfinden, Bauchschmerzen bestehen und Blut im Stuhl identifiziert werden kann. Die beiden Krankheitsbilder weisen Gemeinsamkeiten bezüglich Genese, Krankheitsverlauf, Diagnostik und Therapie auf. Während die Colitis ulcerosa nur den Dickdarm befällt, ist der Morbus Crohn im gesamten Gastrointestinaltrakt zu finden. Mehr als drei Viertel aller Patienten klagen über Bauchschmerzen und Durchfälle. Blut im Stuhl findet sich bei der Mehrheit der Patienten mit Colitis ulcerosa, jedoch nur bei einer Minderheit mit Morbus Crohn. Im Gegensatz zum Reizdarmsyndrom sind Stuhlentleerungen über den ganzen Tag verteilt und treten auch nachts auf. Subfebrile Temperaturen sind bei aktivem Morbus Crohn häufig, hohes Fieber tritt in der Regel nur bei infektiösen Komplikationen auf.
Bei schweren Verläufen können Gewichtsverlust, Appetitlosigkeit, Übelkeit, Fieber und Anämie auftreten. Eine IBD kann sich jedoch auch einmal ganz atypisch äussern, zum Beispiel durch eine anale Fistel, Aphthen im Mund oder andere extraintestinale Symptome, allenfalls in Kombination mit einem Gewichtsverlust. Bei Kindern ist der Bauchschmerz das Leitsymptom, nicht selten fällt in der Perzentilenkurve ein Perzentilenknick auf.
Bei der körperlichen Untersuchung sind neben der abdominellen Palpation und der Inspektion der Analregion vor allem der Haut und Schleimhäute in Mund und Lippen Aufmerksamkeit zu schenken, um extraintestinale Symptome wie Erythema nodosum, Blässe oder ein Pyoderma gangränosum nicht zu übersehen.
Typische extraintestinale Manifestationen:
|
|
|
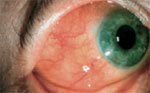
Uveitis, Iritis | |
 |
|
|
|
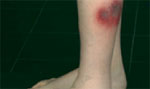
Erythema nodosum | |
Zur Aktivitätsbeurteilung des Morbus Crohn eignen sich der Crohn's Disease Activity Index (CDAI) oder der Harvey-Bradshaw-Index (siehe klinische Scores)
Endoskopie
Die Endoskopie des terminalen Ileums und des Kolons mit Biopsien gehört zur Initialdiagnostik bei Verdacht auf einen Morbus Crohn oder eine Colitis ulcerosa. Bei Morbus Crohn findet sich typischerweise ein diskontinuierlicher Befall, wobei das Befallsmuster meist ileokolisch ist, häufig jedoch isoliert Ileum oder Kolon betrifft; seltener ist der Befall von Mund, Ösophagus und Magen. In 60-80% der Fälle zeigt das terminale Ileum Veränderungen wie Erosionen, Aphthen, längs verlaufende Ulzerationen. Zusätzlich können Fisteln (vor allem peranal) vorkommen.
Bei der Colitis ulcerosa zeigt sich eine von distal her kontinuierliche Colitis, wobei das terminale ileum ebenfalls Entzündungszeichen aufweisen kann, im Sinne einer „backwash ileitis“.
Bei Verdacht auf Morbus Crohn ist auch eine Gastroskopie angezeigt, da Sonderformen mit Hauptbefunden im Magen vorkommen. Die Dünndarmenteroskopie und Kapselendoskopie eignen sich für die Identifizierung von Dünndarmveränderungen.
Bildgebung
Aufgrund der Strahlenbelastung durch die Computertomographie mit Doppelkontrastuntersuchung ist heute wenn immer möglich die MRT das bildgebende Verfahren der Wahl. Darmwandverdickungen, Abszesse und Fisteln lassen sich dadurch direkt nachweisen.
Sonographie
Die abdominelle Sonographie ist in der Hand des Erfahrenen eine kostengünstige und nebenwirkungsarme Methode, um eine Infiltration der Darmwand und Komplikationen wie Abszesse, Fisteln oder Stenosen nachzuweisen.
Labor
Blutbild und CRP gehören sowohl zur Basisdiagnostik sowie zur Verlaufsbeurteilung. In den letzten Jahren hat sich die Bestimmung von Calprotectin im Stuhl etabliert. Calprotectin ist ein Kalzium- und Zink-bindendes Protein, welches in Neutrophilen, Monozyten und Makrophagen vorkommt. Normalerweise sind im Stuhl eines Gesunden weniger als 50 mg/l nachweisbar. In der Klinik ist die Bestimmung von Calprotectin primär zur Unterscheidung von funktionellen und organischen Ursachen einer chronischen Diarrhö sinnvoll. Es ist jedoch zu beachten, dass eine Erhöhung von Calprotectin im Stuhl unspezifisch ist, also auch durch eine infektiöse Diarrhö, durch andere entzündliche Krankheiten oder durch einen Tumor bedingt sein kann.
Im Verlauf einer IBD können ein Eisenmangel, eine Eisenmangelanämie oder andere Mangelzustände (Vitamin B12, Folsäure, Vitamin D, Spurenelemente, Elektrolyte) auftreten, welche laborchemisch nachweisbar sind. Durch die Bestimmung von Transaminasen, Gamma-GT, Bilirubin und Pankreasenzymen gelingt der Nachweis von Begleiterkrankungen wie Hepatitis, Cholangitis oder Pankreatitis.
DD Morbus Crohn – Colitis ulcerosa
Insbesondere wenn der Morbus Crohn einen Kolonbefall zeigt, kann die DD zwischen Morbus Crohn und Colitis ulcerosa schwierig sein. Folgende Merkmale sind charakteristisch für den Morbus Crohn:
- Krankheitsaktivität im Dünndarm oder oberen GI-Trakt
- Terminale Ileitis
- Perianaler Befall
- Perianale und andere Fisteln
- Aussparung des Rektums
- Diskontinuierlicher, segmentaler Befall
- Tiefe Ulzerationen, Stenosen
- Histologie: Granulome (30% der Patienten)
- Extraintestinale Symptome (Aphthen, Arthritis, Uveitis, Erythema nodosum usw.) und Gewichtsverlust sprechen eher für Morbus Crohn
Für die Colitis ulcerosa charakteristisch sind:
- Blutige Diarrhö
- Kontinuierliche Ausbreitung im Kolon von distal her
- Oberflächliche Ulzerationen, Hämorrhagie, Kontaktvulnerabilität
- Im fortgeschrittenen Stadium: Schleimhautatrophie und Epitheldysplasien in der Histologie
Infektiöse Enteritiden
Akute Infektionen mit Viren und Bakterien sind meist selbstlimitierend und verursachen selten chronische Durchfälle. Parasiten hingegen können die Ursache einer chronischen Diarrhö sein. Schwierig kann die Abgrenzung einer Infektion mit Yersinien oder Campylobacter gegenüber einem Morbus Crohn sein. Auch die intestinale Manifestation einer Tuberkulose und die Amöbiasis können chronisch breiigen, schleimigen Durchfall verursachen und einen Morbus Crohn vortäuschen.
Für die Diagnose von zentraler Bedeutung sind einerseits die Anamnese (Reisen, Komorbidität, Immunstatus, Drogen) und andererseits natürlich der mikrobiologische Nachweis des Erregers.
Eine spezielle Form der infektiösen Enteritis ist die pseudomembranöse Enteritis durch Clostridium difficile. Typischerweise treten wässrige Durchfälle, Bauchschmerzen und Fieber ca. 5-10 Tage – manchmal auch später – nach Antibiotikaeinnahme (Penicilline, Cephalosporine, Clindamycin, Fluoroquinolone) oder unter Chemotherapie auf. Seltene schwere Komplikationen sind toxisches Megacolon und Tod. Diagnostische Richtungsweiser sind die Anamnese mit Antibiotikaeinnahme, der Nachweis des Toxins und die Bakterienkultur.
Bei immunsupprimierten Patienten ist bei chronischem Durchfall an eine CMV-Colitis zu denken. Die Diagnose erfolgt durch den Virusnachweis in der Schleimhautbiopsie.
Kohlenhydrat-Malabsorption
Bei osmotischer Diarrhoe muss neben der Laxantien-bedingten Diarrhoe an eine Laktose- oder Fruktoseintoleranz gedacht werden.
Die Prävalenz der Laktoseintoleranz ist je nach geographischer Verteilung sehr unterschiedlich. Weltweit sind fast 2/3 der Bevölkerung betroffen. In der Schweiz liegt die Inzidenz ungefähr bei 30%. Die Laktaseaktivität beginnt im 2.-3. Lebensjahr und nimmt ab dem 5.-10. Lebensjahr wieder stark ab. Ein Laktasemangel kann entweder kongenital oder erworben sein (bakterielle Überwucherung, infektiöse Enteritis, Mukosa-Verletzung). Die meisten Erwachsenen haben eine geringe Laktaseaktivität, so dass bei exzessivem Konsum von Milchprodukten Symptome auftreten können. Die Symptomatik ist also dosisabhängig, und zudem sehr variabel: Während 2.5 dl Milch bei den meisten Erwachsenen keine Symptome auslösen, kann die gleiche Menge bei Kindern zu abdominellen Schmerzen und allenfalls auch Durchfall führen. Die Diagnose wird entweder durch den H2-Atemtest oder durch die Laktasemessung in der Dünndarmbiopsie gestellt.
Die Prävalenz der Fruktoseintoleranz ist bei Erwachsenen mit ungeklärten gastrointestinalen Symptomen relativ hoch. Bei Fruktoseintoleranz besteht eine Transporterstörung, mit der Folge, dass vermehrt Fructose im Darmlumen vorhanden ist, was zum osmotischen Durchfall führt. Allerdings ist die Absorptionskapazität von Fruktose auch bei Gesunden sehr variabel. Hohe Fruktosemengen enthalten zum Beispiel Zwetschgen, Datteln und Honig. Diagnostiziert wird die Fruktoseintoleranz durch den H2-Test mit Fruktose.
Medikamentöse und immunologische Enteritiden, Strahlenenteritis
Alle Antibiotika, Laxantien, SSRI, Zytostatika und Colchicin führen nicht selten zu wässrigen Diarrhöen. Auch häufig konsumierte NSAR können Schleimhautläsionen verursachen, die einer ischämischen Colitis ähnlich sehen können. NSAR können ausserdem den Verlauf einer IBD verschlechtern.
Vaskulitiden können ebenfalls Durchfälle induzieren. Wichtigste Vertreter sind die Purpura Schönlein-Henoch (meist im Kindes- oder Jugendalter), die Panarteritis nodosa sowie die mikroskopischen Colitiden (Lymphozytäre und Kollagene Colitis).
Die Bestrahlung maligner Tumoren im Abdominalbereich führt zu einer Strahlenenteritis, und zwar entweder akut (nach einigen Wochen) oder chronisch (allenfalls erst nach Monaten). Die Anamnese einer Bestrahlung im kleinen Becken ist diagnostisch meist richtungsweisend.
Ischämische Colitis
Bei einem älteren Patienten mit kardiovaskulären Erkrankungen oder Diabetes muss die ischämische Colitis als DD mit berücksichtigt werden. Die Abdominalschmerzen treten meist akut und stark auf, die Diarrhö ist häufig blutig. Die Diagnose erfolgt angiographisch oder bei sehr akutem Verlauf intraoperativ.
Weitere gastrointestinale Differentialdiagnosen
Die Zöliakie ist eine wichtige DD. Die klassischen Symptome sind Durchfall, Gewichtsverlust und Malabsorptionssyndrom – ähnlich denen bei Morbus Crohn. Die Bestimmung der Antikörper gegen Transglutaminase sowie die Duodenalbiopsie sind diagnostisch.
Die chologene Diarrhö entsteht durch die osmotische Wirkung von Gallensäuren im Kolon nach Ileozoekalresektion oder anderen chirurgischen Eingriffen.
Das Kolonkarzinom äussert sich selten durch chronischen Durchfall, meist ist eine unspezifische Änderung der Stuhlgewohnheiten bei über 50-jährigen Patienten richtungsweisend. Ein Karzinom muss aber koloskopisch ausgeschlossen werden. Ans Kolonkarzinom muss insbesondere auch bei langjährig bestehender Colitis ulcerosa gedacht werden.
Patienten mit exokriner Pankreasinsuffizienz bei chronischer Pankreatitis, Pankreaskarzinom oder zystischer Fibrose können unter chronischer Diarrhö leiden. Leitsymptom der Maldigestion ist die Steatorrhoe mit voluminösen, übel riechenden Fettstühlen. Durch bildgebende Verfahren (Ultraschall, CT Abdomen) können morphologische Veränderungen dokumentiert werden; das Routinelabor ist unspezifisch und nicht diagnostisch. Neben den morphologischen Veränderungen des Pankreas sind die Funktionseinschränkung ein weiteres wichtiges Kriterium für die Diagnose. Klinisch tritt die Funktionseinschränkung erst in Erscheinung, wenn mehr als 90% des Pankreas verloren sind. Ein Schweisstest kann bei Verdacht auf CF die entsprechende Diagnosen bestätigen.
Karzinoide und Lymphome des GI-Trakts sind seltene DD bei chronischem Durchfall.
Extraintestinale Differentialdiagnosen
Die wohl häufigste endokrine Ursache einer Diarrhö ist der Hyperthyreoidismus. Ein solcher sollte bereits bei den Basisuntersuchungen durch die Bestimmung des TSH ausgeschlossen werden. Weitere endokrine Ursachen eines chronischen Durchfalls sind Diabetes (autonome Neuropathie), Hypoparathyreoidisums, Morbus Addison oder seltene Hormon-sezernierende Tumoren (neuroendokrine gastrointestinale Tumoren, z.B. Karzinoide). Alkohol und andere Suchtmittel können ebenfalls zu Durchfällen führen.
| |
| Mediscope |
| |
| 23.02.2010 - dde |
| |
 |
|